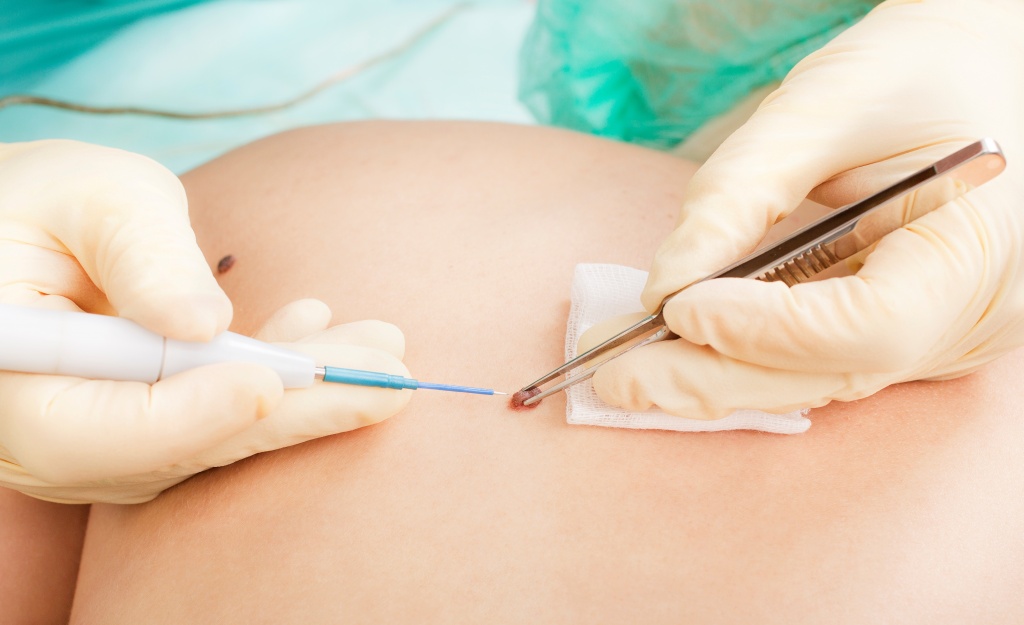
Криодеструкция – это метод удаления новообразований на коже путем их разрушения жидким азотом. Он быстро и эффективно замораживает внутриклеточную жидкость. Окружающие новообразование здоровые ткани процедура не затрагивает. Минимальная травматизация является одним из главных преимуществ метода. На месте формируется корочка, а под ней постепенно регенерируется здоровая ткань. Затем корочка отпадает, рубца или шрама при этом не остается.
Криодеструкция – это метод удаления новообразований на коже путем их разрушения жидким азотом. Он быстро и эффективно замораживает внутриклеточную жидкость. Окружающие новообразование здоровые ткани процедура не затрагивает. Минимальная травматизация является одним из главных преимуществ метода. На месте формируется корочка, а под ней постепенно регенерируется здоровая ткань. Затем корочка отпадает, рубца или шрама при этом не остается.
Область использования
Благодаря хорошим эстетическим результатам, безболезненности и другим преимуществам метод нашел широкое применение в дерматологии.
Кроме дерматологов, к нему прибегают и специалисты других областей медицины: гинекологии (для лечения эрозии шейки матки, полипов, папиллом), урологии (удаление кондилом), проктологии (терапия геморроя, полипов), отоларингологии (при воспалительном процессе в миндалинах).
Показания, противопоказания к процедуре
Данный способ используется для удаления родинок, кератом, бородавок, кондилом, папиллом и других доброкачественных новообразований любого размера и формы, которые выдаются над поверхностью кожи. Обычно криодеструкцией устраняют дефекты на теле (руках, ногах, плечах, ушах и др. участках) и волосистой части кожи головы. К ограничениям относят наличие острых воспалительных процессов, некоторых хронических системных заболеваний.
Противопоказаниями к процедуре являются: злокачественность новообразования, подозрение на малигнизацию опухоли, инфекционные заболевания в стадии обострения, аллергия на холод. Острое воспаление в зоне воздействия – повод отложить процедуру.
Криодеструкция: за и против
Жидкий азот применяется давно и очень активно. У криодеструкции есть несколько преимуществ:
- Безопасность и неинвазивность (нет хирургического вмешательства, травматизации здоровых тканей, швов).
- Высокая скорость удаления новообразований на любых участках кожного покрова.
- Минимальный дискомфорт во время процедуры и после.
- Несложный реабилитационный период.
- Естественное заживление, стимулирование местного противомикробного, противовирусного, противоопухолевого иммунитета.
- Отличный результат (минимальный след на коже после удаления новообразования).
Но у процедуры есть и особенности, о которых следует знать. Во-первых, криодеструкция исключает возможность забора материала для гистологического исследования. Не рекомендуется удалять жидким азотом не идентифицированные новообразования и злокачественные, потенциально злокачественные опухоли. Во-вторых, контролировать глубину воздействия при использовании жидкого азота достаточно сложно. Если новообразование локализовано глубоко, может потребоваться повторная процедура для удаления всех измененных тканей.
Подготовка к криодеструкции
Перед удалением новообразований жидким азотом рекомендована консультация дерматолога и инструментальная диагностика. Врач соберет анамнез, проведет осмотр, проанализирует состояние здоровья пациента. При наличии хронических заболеваний, аллергических реакций в анамнезе могут быть рекомендованы лабораторные исследования.
На осмотре дерматолог оценит локализацию, глубину, тип и количество новообразований, которые планируется удалить. Точность диагностики обеспечит применение дерматоскопии. При обнаружении новообразований, дифференциация которых требует дополнительных исследований, врач может рекомендовать консультацию онколога.
Процесс криодеструкции делится на следующие этапы:
- Замораживание ткани при помощи жидкого азота. При этом ткань становится плотной, холодной, белой и нечувствительной. Манипуляция проходит почти безболезненно. В момент нанесения жидкого азота на новообразование возможно ощущение легкого жжения, покалывания.
- После криодеструкции возникает коллатеральный отек и гиперемия, длящаяся от 1 до 3 часов.
- Появление эпидермальных пузырей, которые проходят спустя 6-24 часа.
- Некроз отторгается полностью на протяжении 2-6 недель. После криодеструкции остается малозаметное пятно, начинается процесс эпителизации дефекта и окружающей ткани.
- Полная регенерация тканей происходит примерно через полгода.
Реабилитация: что можно и что нельзя
Реабилитационный период после криодеструкции требует от пациента одного – бездействия. Чтобы заживление прошло как надо, нельзя вмешиваться в процесс.
Не нужно убирать покраснение и снимать отек.
Нельзя вскрывать пузырь и сдирать корочку! Любая травматизация кожи удлиняет процесс заживления и увеличивает риск образования рубца. В норме после удаления новообразования жидким азотом рубец отсутствует или почти не заметен.
Нельзя в первые 7−10 дней после криодеструкции мочить место обработки азотом. От маскировки корочки косметикой тоже следует воздержаться. Что касается обработки раны антисептическими и заживляющими средствами, их порекомендует врач.
Также до того, как отпадет некротическая корочка, следует избегать купания в открытых водоемах и бассейне, ультрафиолетовых ванн, посещения сауны и бани.
В целом, криодеструкция является отличным выбором для тех, кто хочет быстро и безболезненно избавиться от нежелательных проявлений на коже. Этот метод имеет минимум побочных эффектов и предлагает высокую эффективность, что делает его предпочтительным для многих пациентов. Однако перед проведением важно проконсультироваться с квалифицированным специалистом, который сможет оценить вашу ситуацию и дать необходимые рекомендации.
В МЦ «ГЕРАТ» ведет прием врач-дерматовенеролог:

 Врачи различают доброкачественные, злокачественные и пограничные уплотнения на коже. Для первых свойственен медленный рост, они не опасны, однако могут причинять человеку общий эстетический дискомфорт. Для вторых характерно агрессивное быстрое развитие, они поражают подкожные ткани и склонны к метастазированию. Лечением таких уплотнений занимаются онкологи.
Врачи различают доброкачественные, злокачественные и пограничные уплотнения на коже. Для первых свойственен медленный рост, они не опасны, однако могут причинять человеку общий эстетический дискомфорт. Для вторых характерно агрессивное быстрое развитие, они поражают подкожные ткани и склонны к метастазированию. Лечением таких уплотнений занимаются онкологи.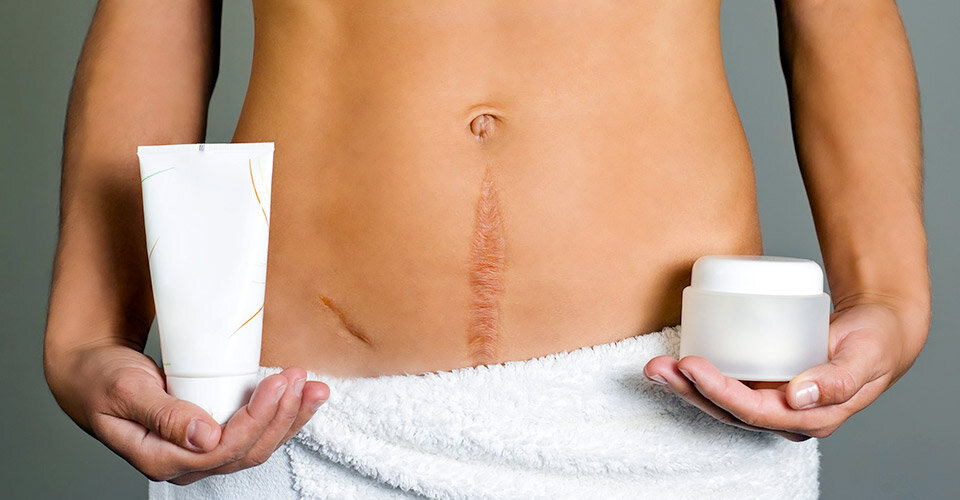
 Трихология – наука о волосах сформировалась как отдельное направление в медицине в середине XX столетия. Необходимость в развитии практической трихологии (дословно – учении о волосах) была продиктована большим спросом на подобного рода услуги, ведь, как показывает статистика, каждый третий из нас имеет те или иные проблемы с волосами. В этом несложно убедиться: кто из нас в течение жизни не сталкивался с выпадением волос, потерей блеска и пышности, перхотью. За этими столь распространенными «бытовыми» явлениями зачастую стоят серьезные нарушения работы организма. Проблемы с волосами можно устранять и предупреждать.
Трихология – наука о волосах сформировалась как отдельное направление в медицине в середине XX столетия. Необходимость в развитии практической трихологии (дословно – учении о волосах) была продиктована большим спросом на подобного рода услуги, ведь, как показывает статистика, каждый третий из нас имеет те или иные проблемы с волосами. В этом несложно убедиться: кто из нас в течение жизни не сталкивался с выпадением волос, потерей блеска и пышности, перхотью. За этими столь распространенными «бытовыми» явлениями зачастую стоят серьезные нарушения работы организма. Проблемы с волосами можно устранять и предупреждать.
 Тараканов Олег Павлович
Тараканов Олег Павлович